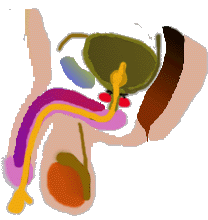|
|
Mise à jour : mars 2017
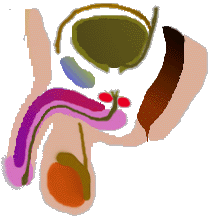
Le cancer de prostate est une cause fréquente de mortalité par cancer chez l'homme après 55 ans. Il est important d’en faire le diagnostic lorsque que le cancer risque d’être trop rapidement fatal au patient. L’espérance de vie des hommes étant de 84 ans voire plus, le diagnostic du cancer de prostate est fondamental à 50 ou 60 ans car le cancer est souvent agressif et le patient a encore une trentaine d'années à vivre. En revanche, il est inutile de faire la preuve du cancer chez un patient de 85 ans, ne se plaignant de rien et dont le décès sera obligatoirement consécutif à une autre cause que le cancer de prostate. C'est
pour ces raisons que la prise en charge d'un patient présentant
un cancer de prostate ne peut être généralisée
et doit être étudiée cas par cas. Les informations
suivantes donneront donc les grandes lignes permettant le diagnostic et
le traitement du cancer.
Comment découvre-t-on le cancer ? De nos jours,
le cancer de prostate est essentiellement dépisté lors de
la réalisation systématique d'un PSA. Le patient est alors
fréquemment adressé par son médecin généraliste
à l’urologue pour avis concernant cette augmentation.
Le PSA Le PSA ou encore
« antigène spécifique de la prostate » est une
protéine normalement présente dans la prostate et régulièrement
libéré dans le sperme pour le liquéfier. Il est également
présent normalement dans le sang mais en quantité infime
: Le chiffre habituel de PSA chez un patient normal et de l’ordre de 1
à 4 ng/ml. Il faut savoir de le taux de PSA peut prendre des valeurs
assez importantes comme deux ou cinq mille. L'interprétation d'un
taux de PSA supérieur à 4 n'est donc pas toujours aisé
d’autant qu’il se situe entre 4 et 20 - Ce qui correspond malheureusement
aux cas les plus fréquents. En effet, un taux à 10 peut être
le signe d'une infection de la prostate (prostatite) ou d'un adénome
de la prostate ou encore d'un cancer de prostate. Ces chiffres sont naturellement
à interpréter en dehors de toute prostatite. En effet dans
la prostatite, il est inutile de doser le PSA car la prostate étant
en période d'inflammation complète, le PSA est largement
rejeté dans le sang et le chiffre de PSA peut prendre n’importe
quelle valeur.
Nous comprenons
alors que le PSA seul n'est pas un bon moyen de dépistage. C'est
pour cela que parallèlement à son dosage, le patient peut
avoir un toucher rectal, une échographie de la prostate et un dosage
de PSA libre.
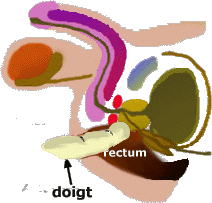
Le toucher rectal Après l'introduction douce d'un doigt dans le rectum, le toucher rectal permet d’analyser la taille et la consistance de la prostate. Le cancer de prostate se révèle le plus souvent par un nodule dur comme de la pierre alors que la prostate normale a la consistance d'une balle de caoutchouc. Cet examen est indolore et pratiqué sans anesthésie.
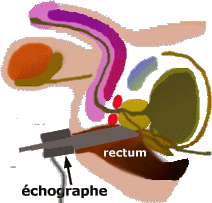
L'échographie de la prostate L'échographie
permet une analyse fine de sa structure et le repérage précis
de nodules suspects. L’image est nettement plus fiable après introduction
d'une sonde spéciale dans l’anus (voie endo-rectale). Cet examen
est indolore et pratiqué sans anesthésie.
Le PSA libre Un fraction spéciale
du PSA appelé PSA libre (à la différence du PSA lié
aux protéines du sang) permet de déterminer un rapport PSA
libre sur PSA total dont le pourcentage évoquera avec plus ou moins
d’incertitude un cancer de prostate. Un rapport inférieur à
15 % est plus en faveur du cancer.
L'ensemble «
toucher rectal, échographie, PSA et PSA libre » vont donc
permettre de prendre une décision quant à la recherche effective
d'un cancer de prostate. Dans le cas où ces arguments nous pousse
a rechercher ce cancer, l'étape suivante consiste à obtenir
des carottes de tissus au niveau du ou des nodules suspects. On doit donc
réaliser chez le patient des biopsies de prostate.
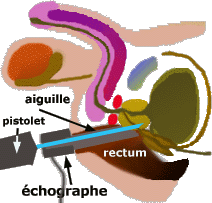
Les biopsies de prostate Cet examen se fait sous anesthésie locale le plus souvent par l’anus (voie endo-rectale). L’aiguille à prélèvements passant au travers de la paroi du rectum et risquant de disséminer des bactéries dans la prostate (risque de prostatite), le patient devra prendre un antibiotique deux heures avant l'examen afin d'être « imprégné » par ce médicament qui diminuera le risque de prostatite. En cas de prostatite après biopsie, il est impératif de se faire hospitaliser le plus rapidement possible.
Les résultats récupérés 10 jours plus tard confirmeront ou non la présence du cancer de prostate. Il faut bien comprendre que ces prélèvements sont statistiques et que l’aiguille peut très bien passer à côté d'un petit cancer. Les biopsies négatives signifient donc qu'il n'y a pas actuellement de gros cancer évident mais ne permettent pas d'éliminer absolument la présence d'un cancer. La surveillance du patient reste donc importante en cas de biopsies négatives. En cas de positivité, il est important de préciser l'agressivité du cancer. On donne une note au cancer (le Gleason). Le plus souvent, la note est de 6/10 et le reste est à 7/10. Les notes de 8 à 10 sont plus rares et les tumeurs sont agressives. Il convient tout de même à ce stade de rassurer les patients mais de leur indiquer que le traitement et le suivi doivent être pris au sérieux. Pour certains patients présentant un cancer a priori localisé dans la prostate, un traitement curateur sera mis en place en espérant les guérir. Pour d'autres patients ayant une maladie malheureusement avancée avec présence de cancer à distance de la prostate (dans les poumons ou les os, par exemple), un traitement palliatif permettant le freinage mais non l’éradication de la maladie sera mis en place. Dans ce dernier cas, l’espérance de vie, tout à fait imprévisible au cas par cas, est tout de même assez longue dans le cas du cancer de prostate. De nombreux traitements sont à notre disposition. Il est cependant clair que comme pour l'ensemble des cancers (seins chez la femme, par exemple), plus le patient est jeune (50 ans) et plus la maladie est agressive et plus le patient atteint les 80 ans et moins la maladie sera rapidement évolutive. Le diagnostic
de cancer de prostate étant fait, l'étape suivante consiste
donc à préciser si cette tumeur est purement localisée
à la prostate ou a déjà migré en dehors de
la prostate et a réalisé ce que l’on appelle des métastases.
Pour cela il faudra que le patient réalise un « bilan d'extension
» comprenant une radio des poumons, un scanner de l'abdomen et du
pelvis et éventuellement une scintigraphie osseuse.
Le bilan d'extension
du cancer de la prostate
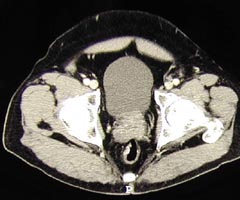
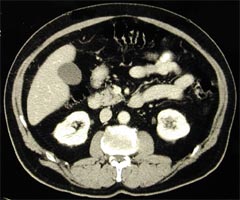
Le scanner abdomino-pelvien Cet examen consiste
à injecter dans une veine du coude un produit iodé opaque
aux rayons X. Le patient doit être a jeun car des réactions
allergiques peuvent survenir. Lors de l’examen, le patient est placé
au sein d'un tube autour duquel tourne un appareil de radio réalisant
des coupes successives de son ventre. Cet examen permet l'analyse de la
prostate et la vessie mais surtout recherche des ganglions le long des
vaisseaux iliaques et de l'aorte. Seuls les ganglions dépassant
un centimètre mous apparaissent suspects. Naturellement, les autres
organes comme le foie sont analysés mais sont des organes rarement
touchés par un cancer de prostate débutant. Les photographies
ci-dessous montrent le scanner normal d'un patient présentant une
prostate augmentée de volume.
L'IRM de la prostate Cet examen consiste
à préciser le développement du cancer au sein de la
prostate et tente d'estimer le risque de débordement en dehors de
la capsule prostatique. Il nous indiquera ainsi s'il faut passer plus largement
du coté droit ou gauche.
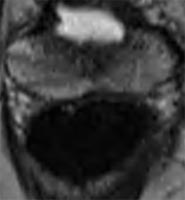
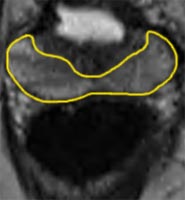
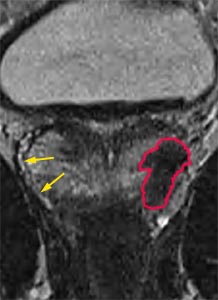
Sur la dernière
image, les flèches jaunes montrent un bord prostatique régulier
et net. En revanche, la zone rouge déborde de la prostate et un
envahissement en dehors de la prostate est probable. La chirurgie devra
donc passer très au large du côté gauche.
La scintigraphie osseuse Cet examen permet
de visualiser le squelette en injectant chez le patient une dose très
faible d'un produit radioactif (traceur). Celui-ci se localise préférentiellement
au niveau des os. Toutes régions malades de l’os aura alors tendance
alors à retenir le traceur. Cet examen est donc très sensible
mais assez peu spécifique puisqu'une quelconque maladie osseuse
entraînera une fixation qu’il nous faudra interpréter. Cet
examen est fait sans anesthésie. Il est indolore et la dose de traceur
radioactif n'est pas dangereuse pour la santé. Ce traceur est rapidement
éliminé dans les urines.
L’interprétation de ces examens n'est pas toujours facile. Par exemple, pour la scintigraphie osseuse, l'arthrose ou d’anciens traumatismes au niveau du crâne ou des côtes donnent souvent des fixations du traceur. Ainsi, la différence de ces fixations avec une métastase de la prostate n'est pas toujours évidente. Cela dit, la probabilité de trouver une métastase est d’autant moins élevée que le taux de PSA est bas. Il faut également
comprendre qu’un bilan d'extension négatif ne signifie pas assurément
absence de métastase. En effet, les examens radiologiques ont une
certaine sensibilité et donc un seuil en dessous duquel une métastase
restera invisible. Cela explique que chez des patients opérés
qui présentaient pourtant un bilan d’extension négatif, seulement
une partie cependant majoritaire sera guérie.
Une décision est à prendre suivant l'extension du cancer de prostate Au terme de ce bilan, si aucune métastase n'est observée, la maladie de la prostate est dite localisée et il sera tout fait pour tenter de guérir ce patient en lui conseillant un traitement curateur. Si des images dépistées sur le bilan d'extension semblent compatibles avec des métastases, il n'est pas classique de faire un traitement purement local. Un traitement général agissant sur les hormones mâles doit donc être institué dans cette maladie généralisée. Entre ces deux extrêmes, il peut y avoir un ganglion ou même une métastase et un traitement local peut être discuté. Le traitement local est capital car il permet au patient d'être débarassé de la tumeur au niveau de son carrefour urinaire. Si la tumeur envahi l'urètre et les uretères, il s'en suivra des saignements, des rétentions urinaires et des obstructions rénales. La prise en charge de ces complications est exténuante pour le patient. Son confort et sa survie sont finalement très réduits non pas par le cacer, mais par la gestion des complications urinaires. Il est en effet moins redoutable de vivre avec des métastases dorsales qu'avec des sondes qui se bouchent et qui provoquent des épisodes de saignement, de fièvre et d'insufisance rénale répétés. Personellement,
je suis pour l'élargissement des indications de la prostatectomie
dans le but d'éradiquer le plus possible la maladie au niveau de
ce carrefour urinaire.
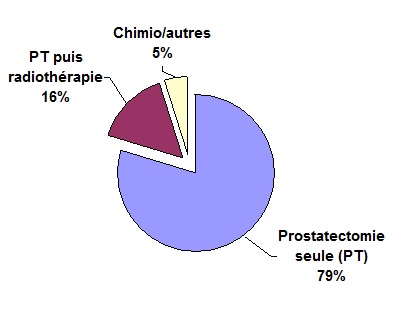
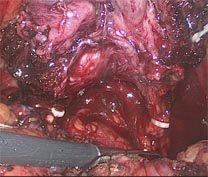
- Cas du cancer de prostate localisé A ce stade, nous espérons guérir notre patient. Pour cela, plusieurs traitements sont possibles. La chirurgie retire la prostate et ses ganglions et permet leur analyse précise. La radiothérapie évite l'intervention mais ne permet pas de classer le stade tumoral du patient. Ces deux traitements ont les mêmes chances de guérir le patient. La curiethérapie consistant en l'implantation de grains radioactifs dans la glande prostatique est en cours d'évaluation. Je ne conseille pas la radiothérapie qui doit brûler l'organe laissé en place (prostate et vésicules séminales). Il y a donc nécessairement diffusion latérale des rayons sur la vessie, l'urètre, le sphincter, les nerfs et plus rarement le rectum. Je propose à mes patients la chirurgie et ce choix est aussi celui de la majorité des chirurgiens. La description ci-dessous concerne le traitement du cancer de prostate localisé par la chirurgie. Ce traitement vise à retirer la tumeur confinée dans la prostate. Pour cela nous retirons entièrement la prostate et ses glandes annexes appelées vésicules séminales (prostatectomie totale). Afin d’être plus large dans l’exérèse de la maladie, nous retirons également les ganglions latéraux du pelvis (curage ganglionnaire). Sous anesthésie
générale, l'intervention est pratiquée par coelioscopie
ou par incision du bas du ventre. Afin de rétablir la continuité
entre la vessie et l'urètre, une couture est réalisée
et une sonde vésicale servant de tuteur est mise en place. Cette
dernière est retirée une semaine plus tard. Il faut donc
prévoir une semaine d'hospitalisation.
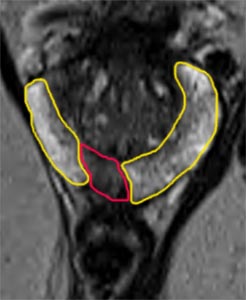
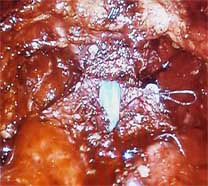
Schémas décrivant l'ablation totale de la prostate
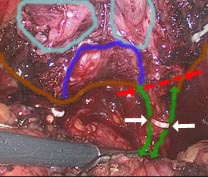
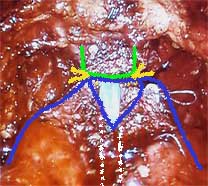
La chirurgie conservatrice de l'érection cherche à préserver les nerfs. La section de l'aileron passe au raz de la prostate (flèches rouges). Le risque de frôler la tumeur est plus grand. En passant plus bas sur l'aileron (flèches blanches), la conservation nerveuse est plus aléatoire mais les chances de passer bien à distance de la tumeur sont plus grandes. L'analyse de la prostate est capitale. Elle permet de préciser l'agressivité de la tumeur et son volume. Elle permet surtout de savoir si la tumeur sort de la prostate et si la coupe chirurgicale passe à distance. Des études
montrent qu'en cas de perforation de la capsule et à fortiori de
présence de tumeur sur le bord de la pièce, la récidive
est assez probable. C'est pourquoi, il faut surveiller le PSA.
Les risques de la prostatectomie totale Nous espérons
tout d'abord avoir guéri notre patient. Personnellement, je fais
passer cet objectif en premier en essayant de passer le plus au large de
la prostate afin de diminuer le risque de laisser en place quelques cellules
tumorales. Malheureusement, les examens réalisés dans le
bilan d'extension ont une limite : Une petite tumeur métastatique
de 3 mm au sain d'un ganglion ou d'un os ne sera malheureusement pas dépistée.
On pourrait dire que ces patients ont été opérés
à tort mais l'expérience montre que le fait d'avoir retiré
la masse tumorale offrira à ces patients une meilleure qualité
de fin de vie. En effet, ils ne seront pas obligés de revenir régulièrement
en hospitalisation en urinant du sang (rétention, incontinence)
ou en ayant un rein bloqué sur une sonde urétérale
bouchée (voir la page "Tumeur sur l'uretère").
1 - La récidive Le premier risque
est donc le risque de laisser de la tumeur et donc de ne pas avoir guéri
son patient.
2 - L'incontinence. Le second risque
est l'incontinence. Nous utilisons des techniques permettant de respecter
le sphincter musculaire. Cependant, il arrive parfois, que pour des raisons
d'extension de la tumeur ou des raisons locales comme la grosseur de la
prostate excessive, le patient ait des fuites urinaires. A partir de 6
mois après l'opération, les fuites invalidantes sont rares
et peuvent être corrigées par la pose d'un sphincter artificiel.
L'incontinence peut aussi être liée à un rétrécissement
de l'urètre qui entraine un mauvais jet ou des mictions par besoins
urgents. Nous conseillons de faire des exercices de contraction du sphincter
(serrer les fesses) durant les quelques jours suivant l’intervention afin
de rééduquer la région opérée.
3 - Les troubles de l'érection Le troisième
risque est l'impuissance. Le plan d'ablation de la prostate passe très
près des nerfs de l'érection. Il peut arriver que ceux-ci
soient abîmés ou sectionnés durant l'intervention.
Personnellement, je fais passer l'option de guérison du patient
avant la conservation des nerfs. Cette attitude est personnelle mais comme
je le dis au patient, s’il est possible de redonner d’excellentes érections
grâce aux médicaments, il n'est plus possible de guérir
un patient de son cancer lorsque toutes nos armes thérapeutiques
sont épuisées. Il faut donc privilégier l’éradication
totale et large du cancer. Le risque d'impuissance semble diminuer lorsque
les tentatives de rapports sexuels aidées par médicaments
reprennent dès rapidement après la prostatectomie.
4 - Le saignement La chirurgie
prostatique profonde peut saigner mais il est rare que l'on ait à
recourir aux transfusions. La coelioscopie me permet un contrôle
très satisfaisant.
5 - Le rétrécissement de l'urètre Un rétrécissement
de l'urètre peut survenir au niveau de la couture avec la vessie.
Il peut entrainer un mauvais jet ou des mictions par besoins urgents, voire
une rétention. Il peut être guéri par incision ou pose
de ressort..
6 - Les autres complications Bien sûr,
les complications classiques peuvent survenir (phlébite, embolie
pulmonaire, accident cérébral ou cardiaque). Elles restent
rares et sont fonction de l'état général du patient.
La surveillance. Le PSA est surveillé
tous les 3 mois pendant 2 ans, puis tous les 6 mois pendant 5 ans.
- Cas du cancer de prostate généralisé C’est le cas
du patient qui présente une image suspecte évoquant une localisation
de la tumeur en dehors de la prostate (ou métastase).
La métastase indique que la maladie n'est plus confinée dans l'organe. Elle peut de plus provoquer du fait de sa localisation des maladies surajoutées (blocage d'un rein, tassement de vertèbre, fracture de côte). Un traitement général et non local est institué pour lutter contre cette maladie générale. En effet, si la scintigraphie osseuse dépiste une métastase au niveau d'une côte, il est probable qu'il y ait de nombreuses autres petites métastases tout aussi indétectables. Le traitement isolé de la côte n’aurait aucun intérêt sur la survie. Le cancer de prostate étant stimulé par l'hormone mâle appelée testostérone, le traitement général le plus efficace consiste donc à supprimer la testostérone de l'organisme. Pour cela, il existe deux méthodes : un traitement hormonal chimique ou physique. La méthode physique repose sur l'intervention chirurgicale qui consiste à retirer le tissu glandulaire des testicules qui produit la testostérone. On réalise
une petite incision au niveau du scrotum sous anesthésie locale
ou sous péridurale et l'on retire soit la pulpe des testicules soit
les testicules entiers. Ce traitement étant réalisé,
il n'y a pas de médicament à ajouter.
La méthode
chimique
consiste à injecter tous les 3 ou 6 mois un médicament permettant
d'inhiber la fabrication d'hormone stimulant la fabrication de testostérone.
Ces médicaments peuvent être sous la forme d'une injection
ou de comprimé.
Les effets secondaires du traitement hormonal La disparition de la testostérone chez l'homme provoque une andropause avec des bouffées de chaleur (comme la ménopause chez la femme). L'intolérance aux sucres et au graisses augmente aussi le risque vasculaire. Certains médicaments peuvent aussi agir au niveau de l'humeur. L'impuissance
est habituelle. Cependant avec la méthode chirurgicale, il y aurait
moins de bouffées de chaleur et l’impuissance serait moindre.
L'évolution du cancer non traité ou résistant au traitement Localement, la
croissance du cancer de la prostate peut se faire vers la vessie en bloquant
l’uretère, vers l’urètre prostatique en provoquant rétention,
saignements ou besoins urgents. Enfin il peut se faire vers le bas en infiltrant
le sphincter responsable de la continence.
En cas d'atteinte de l'uretère, le rein se dilate. Si les deux reins sont atteints, l'insuffisance rénale apparaît et il est urgent de lever l'obstruction. Pour cela, on peut placer par les voies naturelles une sonde. Si cela n'est pas possible par les voies naturelles, une sonde placée au travers du dos sous anesthésie locale assure le drainage en urgence. Ces sondes sont
mal tolérées. La néphrostomie se déplace et
les sondes double J irritent la vessie.
Le patient doit
être informé que ces sondes peuvent se boucher du fait de
l'écrasement par la tumeur. Il est donc capitale de dépister
leur incompétence par échographie régulière.
La surveillance. La mise en place des traitements, leurs changements et la surveillance biologique et morphologiques ne peuvent être faits que cas par cas. Sous traitement hormonal, le PSA chute habituellement fortement, mais l'évolution individuelle et la durée de cette réponse est imprévisible. En général, le cancer de prostate évolue assez lentement en sachant qu'il y a des formes plus douces et des formes plus agressives. Il existe de nouveaux traitements chimiothérapiques et hormonaux dont les effets se cumulent au traitement homonal.
|